Desde que fue elegida entre los 10 hechos más importantes de 2013 por la revista Science, la inmunoterapia, que consiste en ayudar al sistema inmunológico para que ataque los tumores, no deja de sorprender con sus acelerados avances. Entre los más rutilantes se encuentra una estrategia denominada de células CAR-T, que está mostrando resultados que entusiasman a los especialistas en cánceres de la sangre. Uno de ellos es el mieloma múltiple, en el que un tipo de glóbulos blancos denominados “células plasmáticas”, que normalmente ayudan a combatir infecciones, se malignizan, se acumulan en la médula ósea, desplazan a las células sanguíneas sanas y en lugar de producir anticuerpos útiles, fabrican proteínas anormales que dañan el organismo.
Por primera vez, esta estrategia de alta complejidad se está ensayando en el país, precisamente en pacientes con esta afección que tuvieron recaídas después de recibir medicaciones convencionales. “En este campo ofrece resultados muy significativos –cuenta Gonzalo Garate, jefe de oncohematología del Hospital Alemán, donde está a cargo del estudio–. Por ejemplo, en pacientes con linfoma y con mieloma son abrumadores, con porcentajes de respuesta que en algunos casos superan el 90%. Algo nunca visto. Tan es así que en los Estados Unidos, Europa y Brasil esta terapia ya está aprobada para pacientes que recayeron después de haber sido tratados con otras indicaciones”.
De acuerdo con Garate, lo que se observó hasta ahora es que las personas que se encuentran en el grupo de los que logran una respuesta completa superan los cuatro años de sobrevida. “Es tan nueva esta estrategia que todavía no hay un seguimiento adecuado como para sacar una conclusión definitiva, pero es mucho mayor comparado contra lo que había, que era prácticamente nada –agrega–. Como suele suceder, cuando los resultados son tan importantes en pacientes que no habían tenido respuesta a otros tratamientos, se empiezan a probar en estadios más tempranos”.
El estudio clínico en marcha, financiado por el Laboratorio Janssen, es para pacientes con mieloma de reciente diagnóstico. Se inició en 2022 y en la Argentina participan los hospitales Alemán, Italiano de Buenos Aires y Privado de Córdoba. Entre todos los centros tienen proyectado estudiar (“randomizar”: dividirlos en dos grupos y asignarles al azar el tratamiento de rutina o el de células CAR-T) a 15 pacientes. El reclutamiento está activo y finaliza a fin de año. “Estamos muy entusiasmados. Nosotros tenemos siete pacientes de los cuales ya randomizamos a tres –explica el oncohematólogo–. Cada uno recibe seis meses de tratamiento convencional y luego [por sorteo] el 50% recibe células CAR-T o el tratamiento convencional, que es una medicación oral”.
La terapia consiste en obtener linfocitos T [células inmunitarias] del paciente, tratarlas en el laboratorio y devolvérselas “potenciadas” gracias a la inserción de algo conocido como ‘receptor quimérico de antígeno (Chimeric Antigen Receptor, de allí su nombre: CAR, en el que se fusionan componentes de linfocitos B y T). Hace algunas semanas, investigadores argentinos del Instituto de Biología y Medicina Experimental del Conicet y españoles del Centro de Investigación Médica Aplicada de la Universidad de Navarra, Pamplona, lograron desentrañar los mecanismos moleculares que explican la eficacia de una de estas estrategias que estaban probando en ratones. Vieron que gracias a la presencia de azúcares modificados en sus proteínas de membrana, estos linfocitos interactúan de forma más eficiente con las células que tapizan los vasos sanguíneos. Este proceso les permite migrar más eficazmente al interior de las metástasis tumorales, reconocerlas y destruirlas.
“Se trabaja con células que uno cultiva y expande in vitro para que se reproduzcan, y se les introducen estos CAR. La idea es devolverlas al paciente mejoradas, potenciadas, diríamos que en versión ‘turbo’. Es como sacar un jugador medio débil, entrenarlo y después devolverlo al campo de juego”, explicó en ese momento Gabriel Rabinovich, líder del equipo argentino.
El proceso es exigente desde el punto de vista logístico. “Los linfocitos del paciente se obtienen por aféresis [proceso por el cual una máquina separa diferentes componentes de la sangre]. Se guardan en nitrógeno líquido a -120° C y luego se envían a los Estados Unidos, donde se realiza la transfección genética en la planta elaboradora; es decir, que (a través de un virus que actúa como vehículo) se les introduce la secuencia genética contra el antígeno [sustancia que hace que el sistema inmunitario produzca anticuerpos contra sí mismo] que expresan las células de mieloma. Luego esos linfocitos se multiplican. “Es un preparado individual para cada paciente. En alrededor de seis semanas están listas para ser devueltas a la Argentina y para ser infundidas”, subraya Garate.
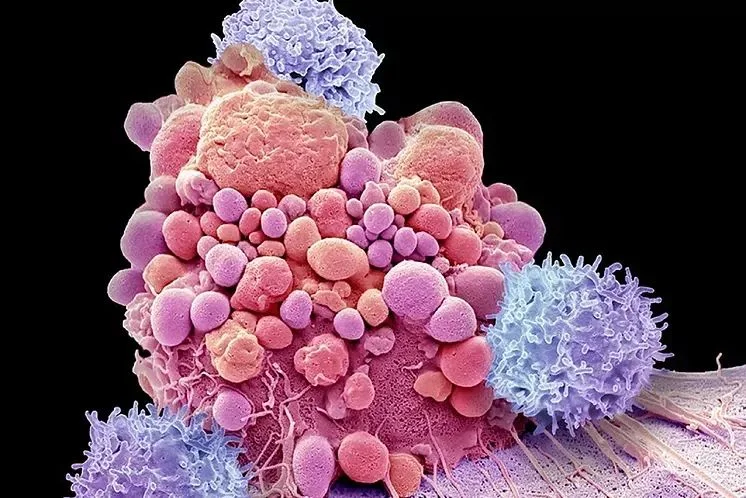
Los centros que administran estas terapias deben tener una habilitación, un control de calidad y una capacitación particulares. “Es un recurso de alta complejidad y de alto costo, que exige una selección muy estricta del candidato a recibirlo –explica el médico–. Pero puede aplicarse con los recursos disponibles en un hospital que tenga una unidad de trasplante de médula ósea habilitada por el Incucai”.
Garate aclara, sin embargo, que más allá de las expectativas que despierta, el tratamiento todavía no está aprobado ni disponible en nuestro medio, excepto en el marco de un ensayo clínico como en este caso. “Un hecho para destacar es que hayan tenido en cuenta a nuestro país para participar ya que es de extrema complejidad”, comenta el especialista.
Aunque alcanzaron un éxito notable, como explica Rabinovich, “estos tratamientos pueden tener efectos adversos. Uno es el síndrome de liberación de citoquinas [pequeñas proteínas] proinflamatorias, algo equivalente a lo que llamábamos ‘tormenta de citoquinas’ durante la infección por SARS-CoV-2. Causan una inflamación muy, muy grande, un reclutamiento de células como macrófagos y monocitos que dañan ciertos tejidos y es importante poder frenarlo a tiempo. Se están desarrollando estrategias para detectar en qué momento se produce. Por otro lado, esas mismas citoquinas y las propias células de origen mieloide tienen un importante componente de neurotoxicidad y se está tratando de bloquearlas; por ejemplo, con anticuerpos que pueden revertir ese proceso”.
Si bien el mieloma es mucho menos frecuente que otros cánceres, como el de mama o colon, el entusiasmo de los médicos se explica, entre otras cosas, porque por lo general era incurable. “En los últimos años se avanzó enormemente en el desarrollo de nuevas drogas –concluye Garate–. Estamos viviendo una revolución; primero con los nuevos fármacos y que ahora con la inmunoterapia. Por ejemplo, los anticuerpos bioespecíficos [que se elaboran combinando dos anticuerpos monoclonales diferentes en una sola molécula] dirigidos contra dos blancos y con los que se obtienen respuestas fenomenales. Creo que es algo que en los próximos años, no muchos, vamos a tener disponible también en el país”.
Fuente:Eldestapeweb


